食道がんの治療
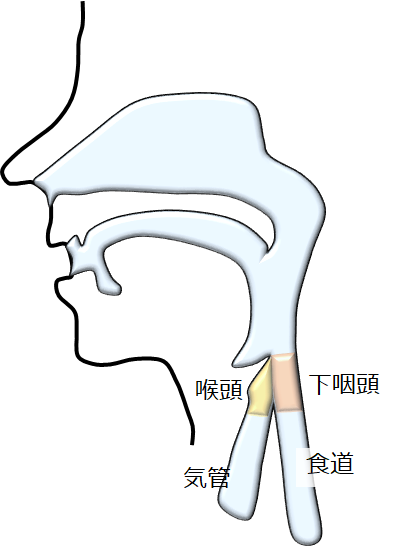
図24:頸部食道、咽頭、喉頭、気管の模式図
頸部食道がんは、首とその周りを意味する頸部を通る食道に発生するがんで、食道がんの約5%の頻度で発生する比較的稀な病気です。リンパ節転移は多いのですが、頸部の周囲に限局していることが多いので、手術で取る範囲は頸部にとどまることが多いです。
一方で、頸部食道は【図24】に示すように咽頭や喉頭と連続しているため、がんの拡がりによっては喉頭を一緒に取らないといけない(声を失う)ことがあります。この項では、頸部食道がんに対する標準治療である頸部食道切除+遊離空腸再建について、また喉頭合併切除についても概説します。
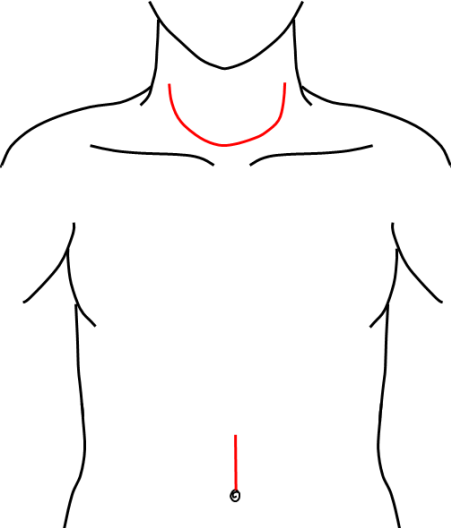
図25:頸部食道がん手術の皮膚切開(赤線)
図24にある通り頸部にU字の傷が入ります(のど仏の高さから胸骨直上の高さまで)。また、がんの場所が胸部との境界線まで及んでいる場合には、胸の真ん中にさらに縦に傷が入ることもあります(Y字)。その場合、胸骨を中心で縦に切開して奥の部分(頸部胸部境界の縦隔)の切除を行い、ワイヤーで胸骨を寄せて閉じます。
あと、切除した食道の代わりに小腸(空腸)を移植して吻合(手術でつなぐこと)するので、臍の上、正中に7cm程度の傷が入ります【図25】。
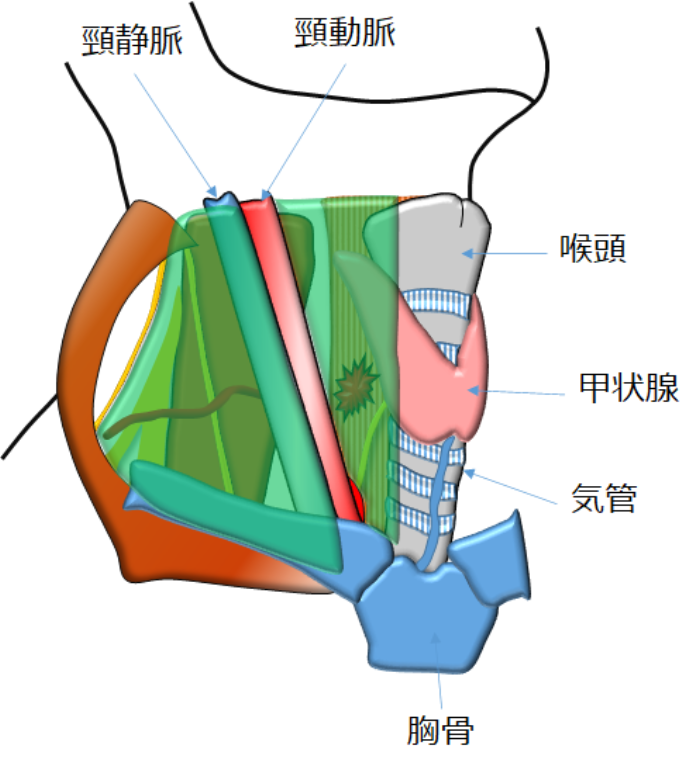
図26:頸部食道がん手術での切除範囲(緑色で囲まれた部分)
頸部食道がんで切除するところは、がんのある頸部食道と周囲のリンパ節になります。周囲のリンパ節は【図26】のように、鎖骨の上から喉頭(のど仏)の高さまで、食道の周囲を左右ともに、重要な神経や血管のみを残して、脂肪組織ごと取ってきます。食道や気管の周辺については、頸部から縦隔(胸の中)まで可及的に取ってきますので、首の前方にある筋肉(前頸筋)はある程度切り取ってしまいます。
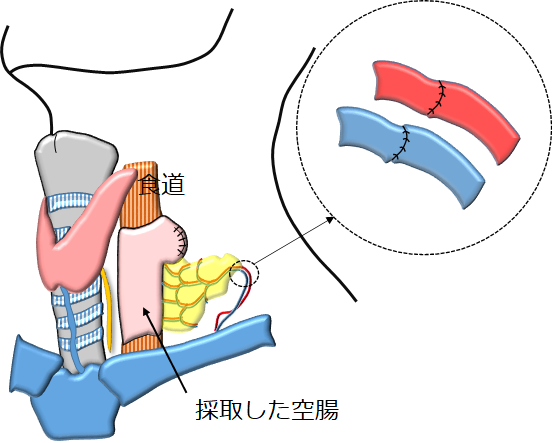
図27:遊離空腸移植
頸部にある食道を切除した後は、小腸(空腸)をおなかから切り離して、切除した食道のところに移植します。移植した空腸(遊離空腸と言います)はそのままでは血流がこないので、空腸の血管(動脈・静脈)と頸部にある血管(動脈・静脈)を吻合(縫いつける)します【図27】。この血管吻合は、顕微鏡下に髪の毛程度の太さの糸を用いて行います。通常は顕微鏡手術の専門である形成外科の先生と共同での手術となります。
食道やリンパ節の切除が3時間程度、空腸の移植に1、2時間、血管の顕微鏡での吻合に2時間と、合計で7時間程度の手術です。1週間程度で食事を再開し、3週間くらいで退院することが多いです。しかし、頸部食道がんは手術前に放射線治療を行っていることも多く、放射線により消化管の吻合部(縫い目)のほころびや、嚥下機能の低下に伴う誤嚥性肺炎になることもあり、入院期間が延びることもあります。
基本的には何を食べていただいても結構です。ただし、飲みこんですぐのところに縫い目があり、空腸(小腸)がつながっています。食物の流れは食道に比べて悪いため、ゆっくりと食べる必要があります。ゆっくりとよく噛んで食事するように心がけてください。
また、当然のことではありますが、アルコール類は飲まないようにしましょう。
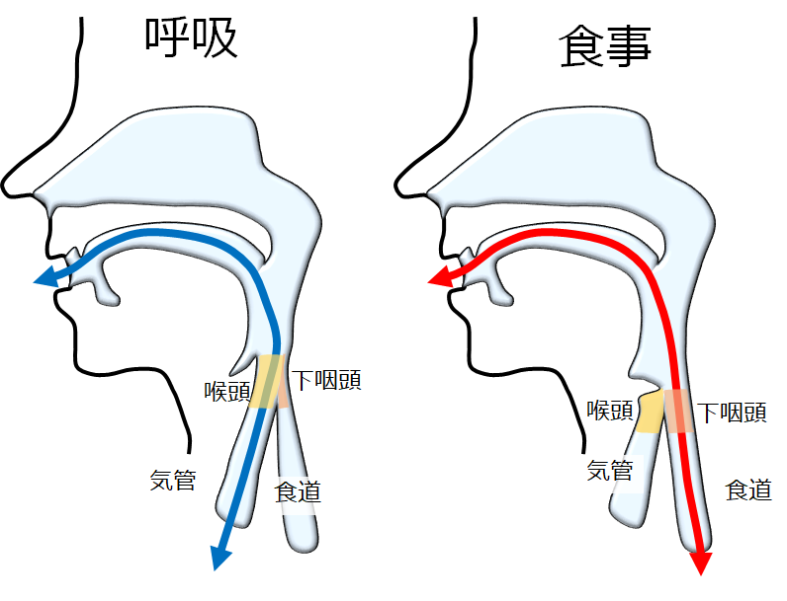
図28:頸部のしくみ
頸部のしくみを少しだけ紹介します【図28】。口から入る食物は、のど(咽頭)を通って、食道に送り込まれます。一方、空気(息)も咽頭を流れていきますが、喉頭から気管に送り込まれます。食物と息の交通整理をしているのが喉頭になります。
頸部食道がんの場合、がんのできた部位が喉頭に非常に近いため、がんの広がりによっては、喉頭を同時に切除しなくてはいけなくなることがあります【図29】。そうなると、息の通り道(気管)を切断してのどから体外に出すことになり、声が出せなくなってしまいます。
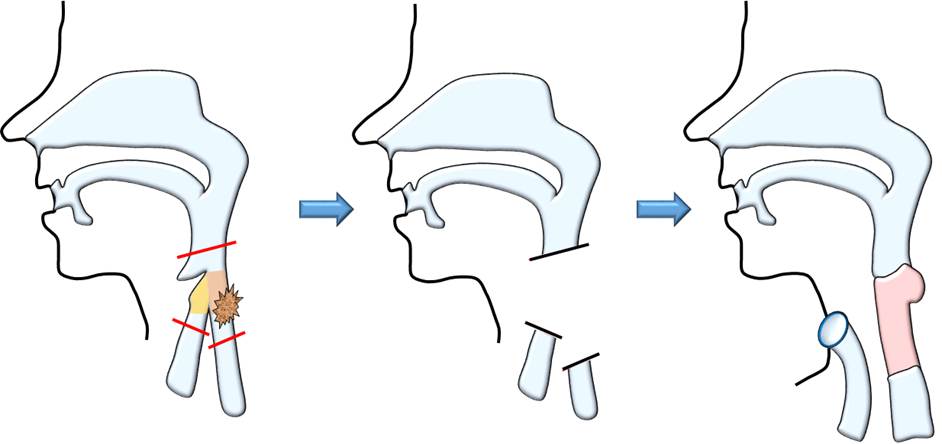
図29:喉頭合併切除する場合の模式図
喉頭も同時に切除すると、先述した通り一生声を失うことになります。様々な発声の補助器具が開発されているため、コミュニケーションの手段を失うというわけではありませんが、生活の質(QOL)が低下することに違いはありません。
また、普段の生活においても、【図29】の一番右のようにのどに息の通り道(気管孔)ができるので、ストローで水を飲んだり、麺をすすったり、熱いものに息を吹きかけたり、ということもできなくなります。お風呂に入るときには、気管孔からお湯が入りやすいので注意が必要です。
頸部食道がんにおいては、喉頭(声)を温存する目的で、化学放射線療法を行い、声を残した手術が可能となる場合や完全にがんが消失して手術を回避できる可能性もあります。
しかし、個々の病状は様々な要素が絡んできますので、実際に声が残せる・残せないは、主治医の先生とよくご相談ください。
胸部食道がん手術では、がんのある部分の食道と、周りのがんが転移している可能性のあるリンパ節を取り除くことが一般的です。しかし、胸部食道がんの手術は、食道と周りのリンパ節を取り除き、さらに胃や別の消化管を用いて新たに食べ物が通る道を作るため胸部と腹部の手術が必要になります。
食道がん手術での主な手順は以下の通りです(開胸・開腹手術の創部【図30】、胸腔鏡下・腹腔鏡下手術の創部【図31】)。
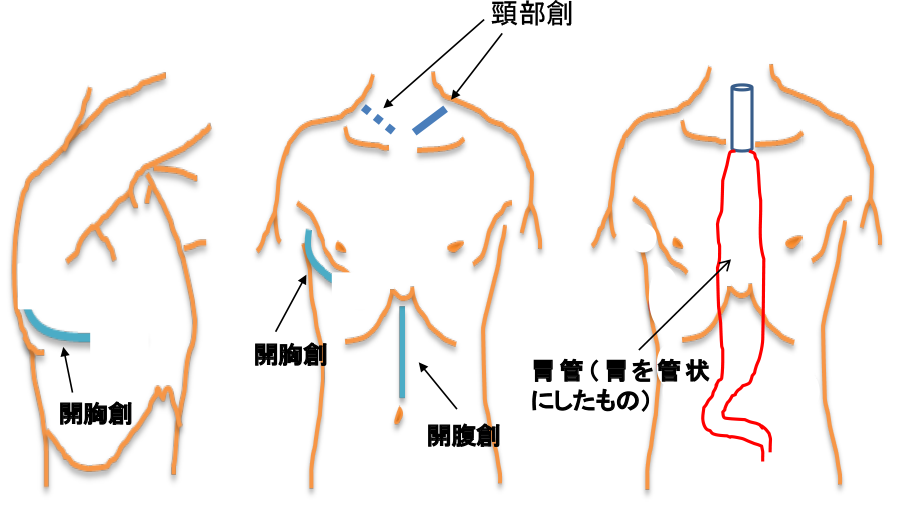
図30:開胸・開腹手術の創部
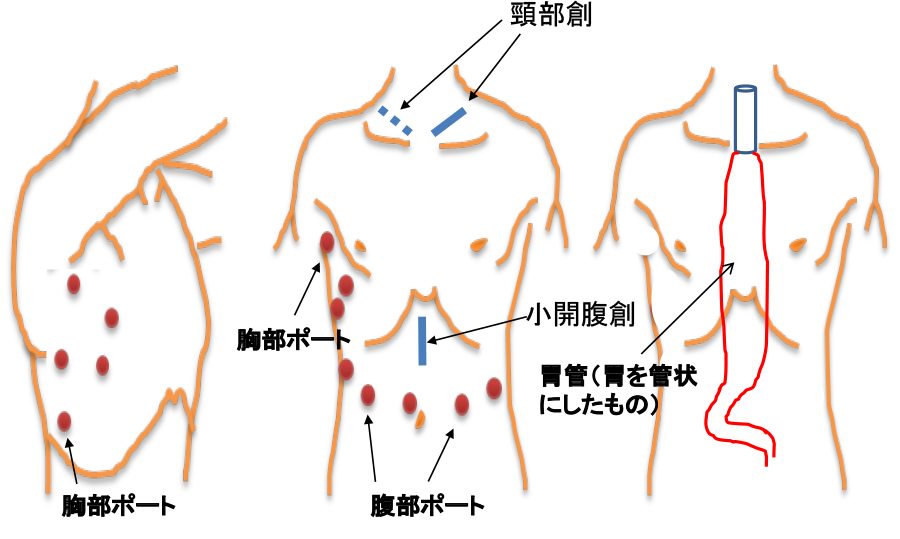
図31:胸腔鏡下・腹腔鏡下手術の創部
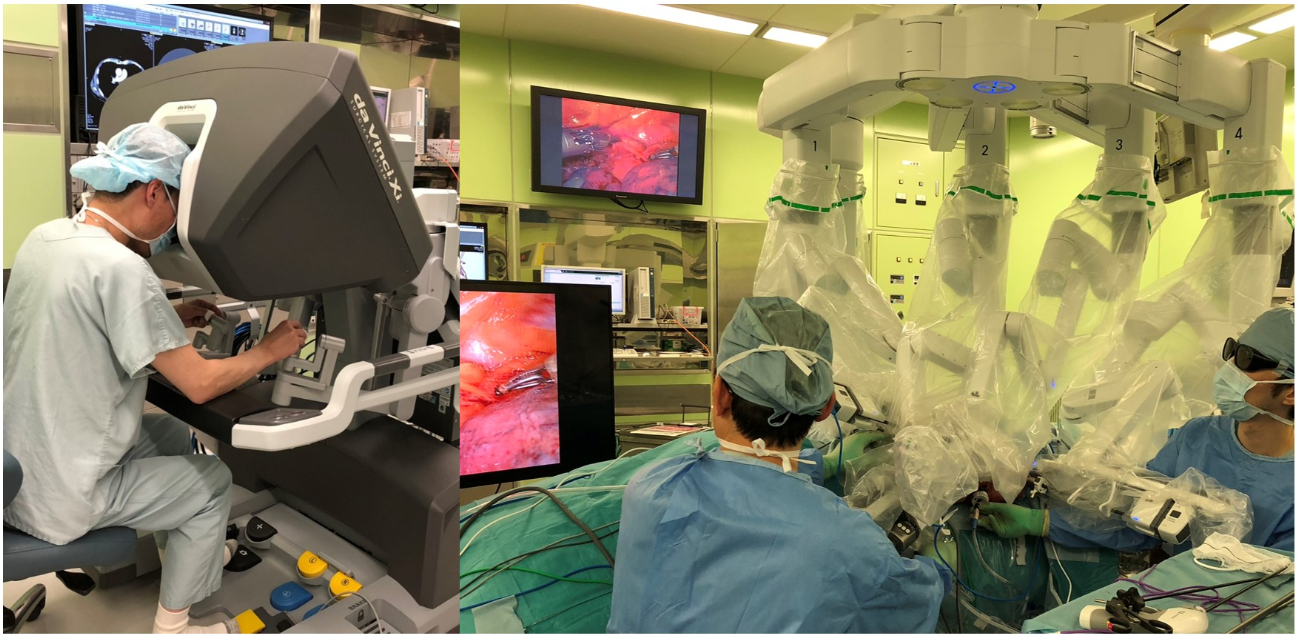
図32:胸部食道がんに対するロボット支援手術
また2018年から手術支援ロボットを用いた低侵襲手術(ロボット支援手術)も保険診療で行えるようになりました。これは胸腔鏡下手術と同じような小さな穴を通して、手振れのない正確かつ緻密な動作を行うロボットの鉗子を用いる手術で、さらに患者さんの体に優しい手術が可能になると考えられています【図32】。
胸腔鏡下手術やロボット支援手術のような低侵襲手術は技術的に難しいところもありますが、専門施設であれば開胸手術とほぼ同等の治療成績と考えられています。また最近では右の胸には傷がつかず、首と腹部からだけで食道と周りのリンパ節を切除する方法(縦隔鏡手術)も開発されています。各手術法にはそれぞれ長短所があり、病気の進行や患者さんの状態に応じて各施設で最適と考えられる手術法を検討しておりますので、担当される外科医師とよく相談されるとよいでしょう。
胸部食道がんの手術後は経過がよければ2-4週間ほどで退院される方が多いですが、他の消化器手術に比べ大規模な手術であるために、開胸手術、胸腔鏡下手術、ロボット支援手術のどの手術方法においても、手術後に様々な合併症が起きることがあります。以下に代表的な合併症を示します。
①術後肺炎:手術創の痛みのために大きな呼吸をできない場合に起こりやすく、高齢の方や手術前から呼吸機能の悪い方は注意が必要です。手術前からしっかり禁煙や呼吸訓練を行い、手術後早い時期から体を動かし、積極的にリハビリテーションを行うことが肺炎の予防になるといわれています。術後肺炎に対しては、抗菌薬による治療を行いますが、場合によっては人工呼吸器が必要となることもあります。
②縫合不全:手術の際、食道を切除した後に行われる食道再建術では、食道の首の部分と胃などの消化管を縫い合わせてつなぎます。食道と消化管のつなぎ目が完全につかないと、手術後1週間前後でつなぎ目の一部に穴があいてしまい、飲んだり食べたりしたものが漏れてしまいます。縫合不全の大部分は、1~4週間程度食事を摂らず点滴で栄養をとることで治りますが、まれに再手術が必要になることがあります。
③反回神経麻痺:声帯を動かす神経が右左に1本ずつあり、これを反回神経といいます。反回神経のまわりには、食道がんの転移がおこりやすいリンパ節があります。このリンパ節を手術で一緒に取る際に反回神経に障害が生じることがあります。片方の反回神経麻痺が生じると声がかすれます。多くは一時的なもので手術後1~3か月で自然に治りますが、回復しないときには耳鼻咽喉科による治療を検討します。反回神経の両側に障害が起こると、声帯が閉じて息の通り道が狭くなり呼吸困難になる場合があるので、その場合は処置が必要になります。ただし両側の反回神経麻痺はめったに生じません。
このような合併症が、すべての患者さんに現れるわけではありませんが、腫瘍の進行度や個人差など様々な要因が関係するため、合併症を完全に予測することはできません。合併症が生じた時は、最善と考えられる治療を行います。詳しくは主治医の先生によくお聞きください。
胸部食道がんの手術後には、食事をむせないように飲み込む練習が必要となることがあります。また退院後しばらくの間は、食事を一日数回に小分けしていただき、消化のよいものを中心に召し上がっていただきます。その後は徐々に食事の量も増え、社会復帰やスポーツも可能になる方が多いですが、回復の早さには個人差もあり、食事があまり進まず体重が減ってしまうような方は、食事に加えて経口栄養剤を飲んでいただくことがあります。また手術後に胃酸が逆流しやすい、下痢しやすいなどの消化器症状のある方には、それぞれ胃酸を抑える薬や整腸剤などで対応します。
日本食道学会は、食道疾患の外科診療において高度かつ専門的な知識と診療技能を有する医師を食道外科専門医として認定していますが、食道外科専門医認定施設とそうでない施設を比較したところ、手術直後の合併症死亡率、手術後の5年生存率ともに食道外科専門医認定施設の方が優れていることが明らかになりました。各都道府県の食道外科専門医、食道外科専門医認定施設につきましては、日本食道学会HP(食道外科専門医 | 日本食道学会 THE JAPAN ESOPHAGEAL SOCIETY(esophagus.jp))を参考にしてください。
最新の「食道癌取扱い規約(第12版)」では腹部食道(Ae)の定義が無くなり、西の定義に基づいて食道胃接合部(EGJ)から上下2cmを食道胃接合部領域(Zone of the EGJ [Jz])と定義して記載することとなりました【図33】。さらにがん腫の場所によりE:食道のみ、EG:食道を主に食道と胃、E=G:食道と胃に同等、GE:胃を主に食道と胃、G:胃にのみというように分類されています【図34】。食道胃接合部がんは胸部下部食道がんあるいは胃上部がんとは、リンパ節転移の範囲などが異なるため、手術術式、特に切除範囲とリンパ節郭清範囲において異なる配慮が必要と考えられています。
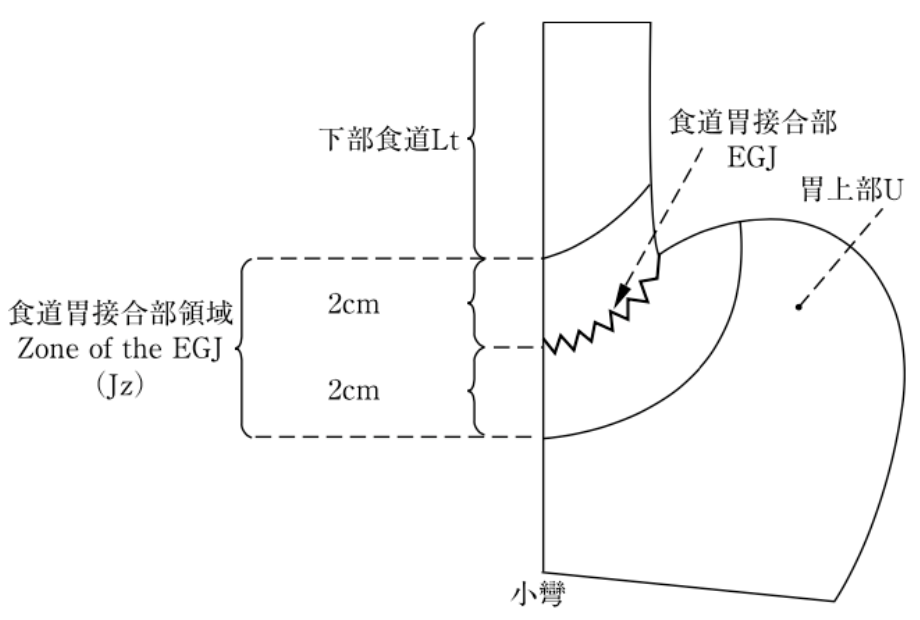
図33:食道胃接合部領域の定義と名称(西の定義)(「胃がん取扱い規約15版」より改変転載
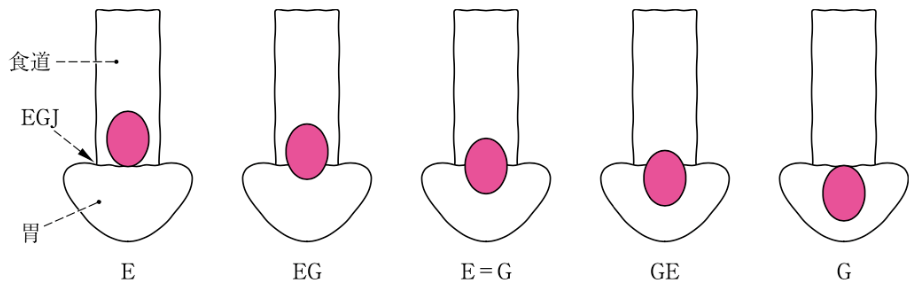
図34:食道胃接合部がんの分類と記載法(「食道癌取扱い規約12版」金原出版より)
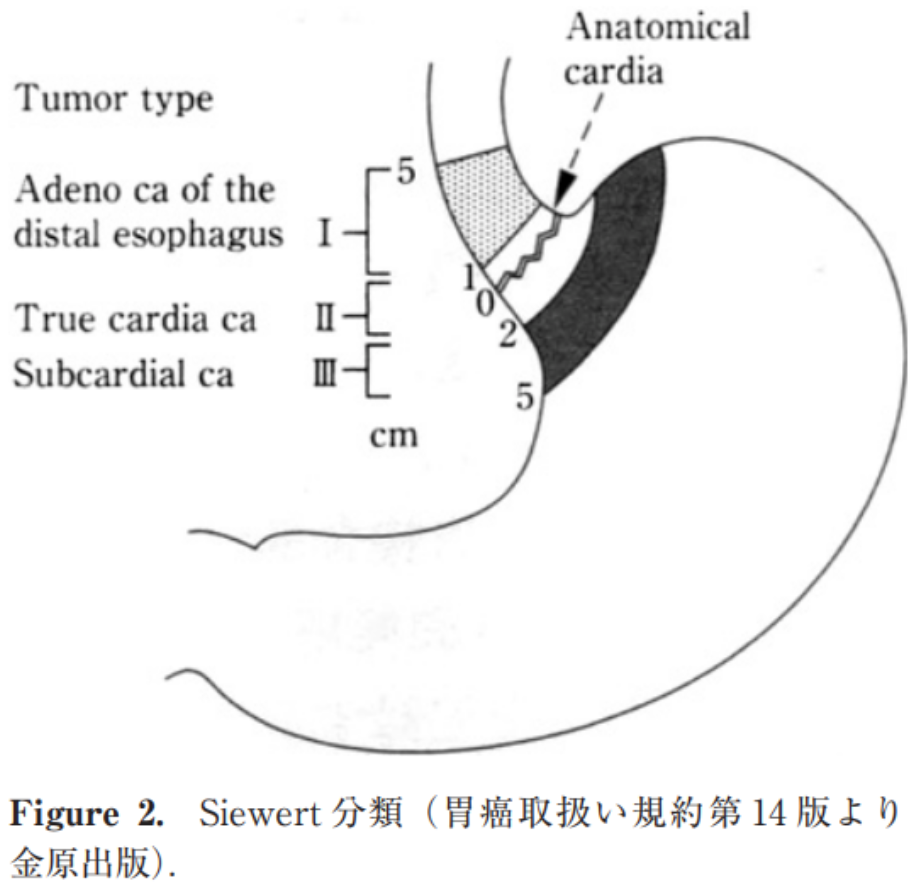
図35:Siewertの定義(「胃癌取扱い規約15版」金原出版より)
一方、欧米では腺がんに対するSiewertの定義が広く用いられています。EGJの上下5cm以内に存在する腺がんを食道胃接合部腺がんとし、食道側1cmから5cmの間に存在するものをtype1、食道側1cmから胃側2cmの間に存在するものをtype2、胃側2cmから5cmの間に存在するものをtype3というように分類されています。その中でもtype2が狭義の食道胃接合部がんと定義されています【図35】。さらにがんの進行度を判定する基準として国際的に活用されている国際対がん連合(UICC)採用のがんの分類方法であるUICC-TNM分類の現行版でも食道胃接合部がんはSiewertの定義を念頭に置いて定義されています。EGJから5cm以内に中心をもつ腫瘍を食道胃接合部がんと定義されています。なお、そのステージ分類にあたっては食道がんの分類が用いられ、日本と欧米では、病期分類や、病気に対する考え方が異なっているのが事実です。
食道胃接合部がんに対する手術術式は胃がんに準じた噴門側胃切除術(+下部食道切除)あるいは胃全摘術(+下部食道切除)、食道がんに準じた食道切除・胃上部切除のいずれかが行われてきましたが、術式の選択は、食道がんの場所や、外科医や施設の選択に委ねられているのが現状です。胃の切除範囲(胃を全摘すべきか)に関しては明確に、どの方法がよいのか定まっていないのが現状です。「食道癌診療ガイドライン第5版(2022年版)」では「食道胃接合部がんに対する手術療法において、噴門側胃切除を行うことを弱く推奨する」となっています。これはまだ科学的な根拠に乏しいが、現時点では行うことがよいとされている手法である、ということを意味しています。
以前、食道胃接合部がんの手術として、腹部のみを切除して行う場合と、腹部と胸部に切開を加えて行う場合のどちらがよいかを比較試験が行われました。日本臨床腫瘍研究グループ(Japan Clinical Oncology Group:JCOG)による前向きランダム化比較試験JCOG9502の結果、がんが食道側に延びている長さが3cm以下の場合には腹部のみを切除して食道を切除する方法が、より合併症が少なく、かつ、治療成績もよかったので、標準治療と位置づけられるようになりました。さらに日本食道学会、日本胃がん学会合同作業部会により全国規模で行われた研究では、食道胃接合部がんの切除症例における各リンパ節転移率が検討されました。その結果を踏まえた「食道癌診療ガイドライン第5版(2022年版)」では「cT2以深の食道胃接合部がんに対する手術療法において、食道浸潤長が2cm超であれば下縦隔リンパ節郭清を、食道浸潤長が4cm超であれば上中下縦隔リンパ節郭清を行うことを弱く推奨する」となっています【図36】。つまり、ある程度食道側の方にがんが伸びていると、胸部の上の方までリンパ節転移がある可能性があるため、その時には腹部だけでなく、胸部にも切開をいれて、より広い範囲でリンパ節を切除したほうが良いことが示されました。
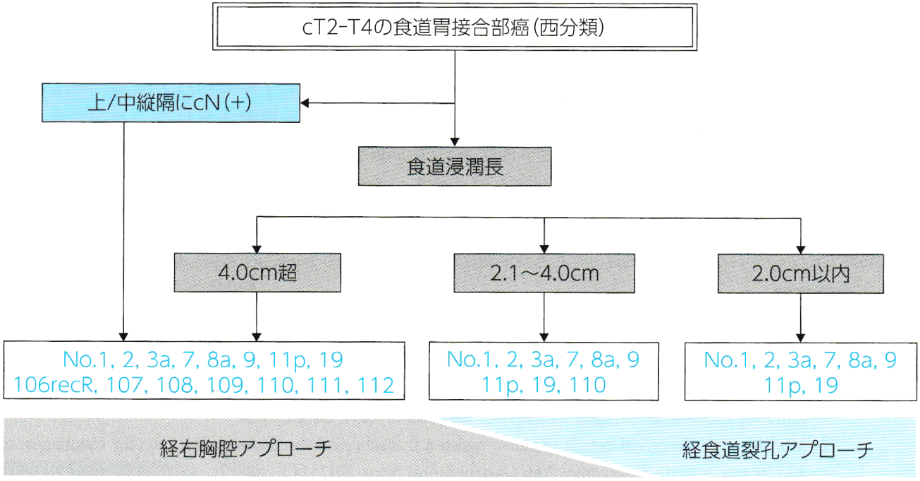
図36:食道胃接合部がんに対する手術アプローチとリンパ節郭清アルゴリズム(Kurokawa Y、 et al: Ann Surg. 2021; 274 (1): 120-127、 Figure3より改変)
一方、オランダなど海外からの複数の臨床試験の結果によって欧州でも同様に、より食道側にがんが伸びている場合には右の胸部に切開を加えた方法が、あまり食道側までがんが伸びていない場合には腹部切開にて食道を切除する方法が推奨されることになっています。
ここでさらに、食道胃接合部がんに対する、胸腔鏡下手術、腹腔鏡下手術あるいはロボット支援手術などの低侵襲手術の有用性の検討となるとほとんど報告がないのが現状です。しかしながら、腹腔鏡による経裂孔アプローチによる下縦隔郭清は開腹以上に良好な視野での手技が可能との意見も見られます。なお中縦隔までの郭清が必要となる場合は胸腔鏡、さらに最近は縦隔鏡を用いた手技の報告も散見されるようになっています。
よりやさしい“食道がん”に関する情報や療養に関する情報および食道がんに関するQ&Aは、
国立がん研究センターがん情報サービス(下記リンク)を参照してください。
